セクシャルマイノリティ(ゲイ)・身体障害者(HIV陽性者)・精神障害者(双極性障害)の当事者としての目線と、理学療法士・社会福祉士・産業カウンセラーとしての目線で、今まで経験したことや普段考えていることなど、様々な情報発信をしております。
自己紹介
- Kengo Katsumizu
- オンラインカウンセリング「勇者の部屋」の産業カウンセラー勝水のブログです。セクシャルマイノリティ(ゲイ)・身体障害者(HIV陽性者)・精神障害者(双極症)の当事者としての目線と、理学療法士・社会福祉士・産業カウンセラーとしての目線で、今まで経験したことや普段考えていることなど、様々な情報発信をしております。
2023年9月28日木曜日
死を考える③父の命日に思う。その1
2023年9月26日火曜日
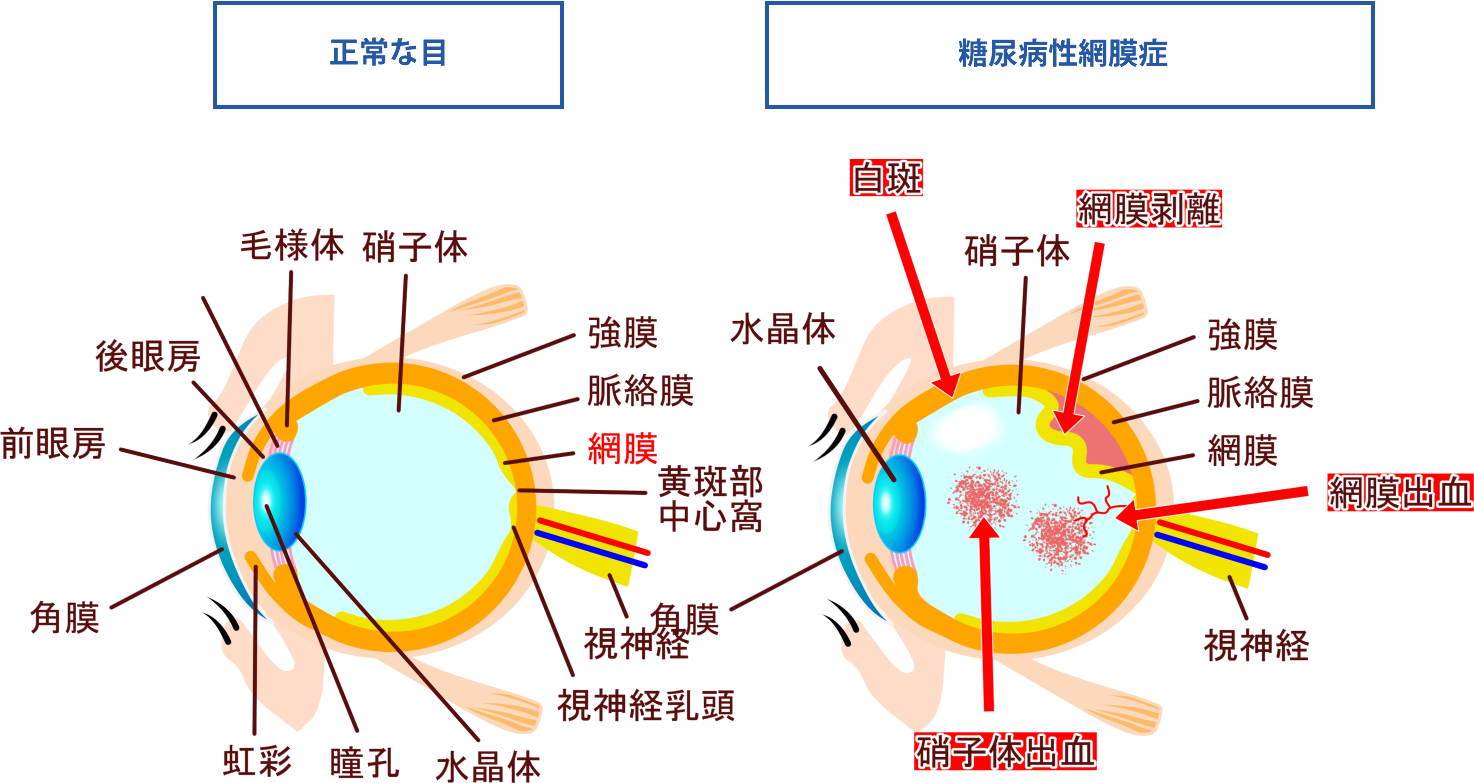
忘れられない患者さん④糖尿病性網膜症による全盲のおばさん
僕が理学療法士として働く中で、忘れられない患者さんの第4弾。
糖尿病性網膜症というのは、糖尿病が原因で眼球の網膜というところを走っている毛細血管が破裂したりすることで、網膜が破損し、徐々に視力が奪われていく病気です。
Aさんは旦那さまと持ち家でおふたり暮らし、お子さんは二人いらっしゃって、第1子は娘さんで同県に嫁がれ、第2子は息子さんで同じ市内に世帯を持っていらっしゃった。
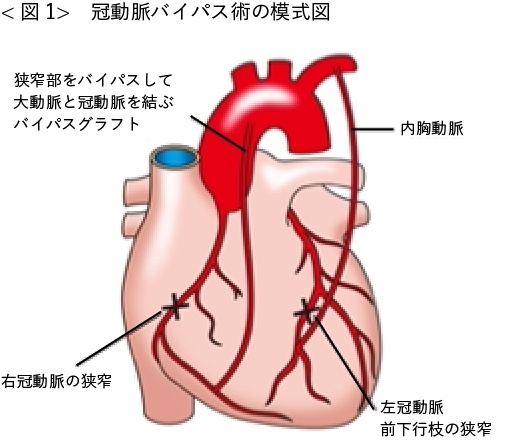
実はこのAさん、糖尿病が原因で糖尿病性腎症のため維持透析をされており、かつ糖尿病性網膜症で全盲でした。そして不安定型狭心症と言う、狭心症の中でもちょっと厄介な心臓の病気を抱えていらっしゃった。
不安定型狭心症
狭心症というのは、心臓の細胞に栄養を送る「冠動脈」と言う血管の一部が、詰まりかける病気で、完全に詰まってしまうと「心筋梗塞」になるのですが、その一歩手前ととらえてもらえればいいかと思います。ただし、“不安定型”とつくのは、血管を詰まらせる元となる脂肪の塊が、移動したり剥がれたりを繰り返して、いつ、血管が詰まるか予測が出来ないという危険性があります。
Aさんは自宅で狭心症発作(胸が痛くなるやつ)をおこし、救急搬送された病院で心臓のバイパス手術をされました。下の図のように、冠動脈の詰まっているその先に、内胸動脈と言う動脈の通り道を変更してあげる手術をしました。その時にはもう、全盲でかつ維持透析をしていました。
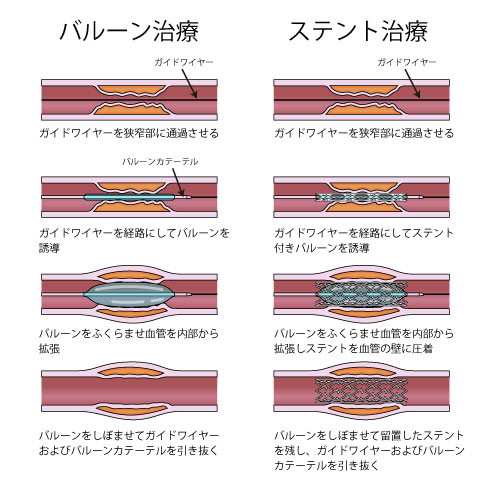
術後の経過も良好で、リハビリ目的で僕の勤めていた病院に転院してきた時は僕の担当ではなかったのですが、しばらくして再び狭心症発作を起こし、手術をした病院に転院になり、今度はカテーテルにてステントを埋める手術をしました。
たまたま、透析後にお部屋にお伺いしたら、まだ食事が終わられていなかったので、こっそり(笑)その方の食事風景を観察していたのですが、見えていないはずなのに、キチンと器を左手で持って右手で箸を上手に使い、お一人で食べられていたのです!これはびっくりしました。
そしたら「腕組んで💕」と!!は?!
2023年9月25日月曜日
ヤル気=モチベーションではない?!どゆこと?
どの業界でも「モチベーション」と言う言葉をよく聞きますよね。僕が臨床で働いていた時も「あの患者さんはそもそもモチベーションが低いから離床できない」とか、実習生を指導・評価する時も「(実習生の)モチベーションが低くて質問が少ない」など、多用してきました。しかし、心理学的に言ってこの使い方はNGなんです!!
皆さん、そもそも「モチベーション」の言葉の意味をご存知でしょうか?
モチベーション
〘名〙 (motivation) 動機づけのこと。個体の行動を引き起こす動因。また、そういう動因を与えること。動機づけの動因としては欲求、均衡の破れた状態、または緊張状態などが考えられている。学習指導の場合は、学習意欲をかきたてること。特に、導入の過程で関心を引き出すことをいう。(精選版 日本国語大辞典より)
あれ?なんか違うぞ?と思いませんか?
説明の最初に「動機づけのこと」とありますよね。前述の文章の“モチベーション”という言葉を日本語に置き換えると、以下のようになります。
「あの患者さんは動機づけが低いから離床できない」
「(実習生の)動機づけが低くて質問が少ない」
この様に言い換えると、まるでチグハグな文章になります。
なぜ、この様な現象が起きるのかと言うと、そもそも「モチベーション」の原語である英語の「motivation」は「motivate」の名詞形なのですが、ではそもそも「motivate」の意味は何かというと
motivate
動詞 他動詞
1〈…に〉動機[刺激]を与える,興味を起こさせる 《★しばしば受身で用いる》.
2〈人に〉〈…する〉動機を与える 〈to do〉.
基本的に、「他動詞」として使われるので、そもそも「自動詞」の様に扱われる日本語の使い方が誤っているのです。
もう少し簡単に説明しますね。
「あの患者さんはモチベーションが低くて離床ができない」と言う文章をもっと噛み砕くと「あの患者さんは、リハビリに対する意欲が低くて離床ができない」と言う意味として使われています。つまり、離床できない原因は「患者さんの内面にある」と言っているのです。
「(実習生の)モチベーションが低くて質問が少ない」も噛み砕いてみましょう。「(実習生の)実習に対するやる気がなくて質問が少ない」と言う意味になり、これも質問が少ない原因は「実習生の内面にある」と言っています。
しかしそもそもmotivateというのは他動詞であるので、そもそも「ヤル気がない」のではなく「ヤル気を起こさせる動機がない」というのが正しい意味になります。
とかく人は、対象者が自分の思うように動いてくれないとか、こちらが期待している様な行動をとってくれない時に「対象者自身に原因がある」と考えがちです。しかしそこから視点を変える必要もあります。例えば環境だったり目標設定だったりに原因があるのではないか?と言う視点です(環境の中には対象者に関わる“人”だったり人間関係も含みます)。
では、動機づけとは何なのか。
動機づけ
行動を始発させ、目標に向かって維持・調整する過程・機能。
大きく「生理的動機づけ」と「社会的動機づけ」があり「社会的動機づけ」には「達成動機づけ」「内発的動機づけ(内的動機づけ)」「外発的動機づけ(外的動機づけ)」に分けられます。
達成動機づけ
評価を伴う達成状況において高いレベルで目標を達成しようとする形態の動機づけを言う。
内発的動機づけ
好奇心や関心によってもたらされる動機づけであり、賞罰に依存しない行動である。
外発的動機づけ
義務、賞罰、強制などによってもたらされる動機づけである。
この中でも、一般的に「内発的動機づけ」によって発動した行動や動作と言うのは、効率的にしかも継続的に遂行されると言われていて、「外発的動機づけ」がそれが一番低いと言われています。
と、書くのは簡単(笑)
ですので、一般的に使われるのが「達成動機づけ」です。いわゆる「ゴール(到達目標)設定」ですね。
医学的リハビリテーションの臨床現場でも、セラピストは“ロングゴール(長期目標)”を設定し、その目標を達成するために、今、頑張って達成可能な“ショートゴール(短期目標)”を設定します。
つまり、「やれそうだけどちょっと頑張らないとやれない事」「すこし努力して出来そうな事」を積み重ねて行くことで、最終的に目標としていたゴールを達成可能にしていく、と言うやり方です。
そのためにセラピストはあれやこれやと手を変え品を変え、四苦八苦して患者さんの機能回復や日常動作の改善に取り組んでいるのです。
結局、何が言いたいかと言いますと、「全ての責任を対象者だけに押し付けず、自分自身の関わり方を見直して欲しい」ということです。
もしかしたら目標の設定の仕方に誤りがあったのかもしれない。
もしかしたら動機付ける方法に誤りがあったのかもしれない。
もしかしたら賞罰でなんとかしようとしていたのかも知れない。
これは決して医療の現場だけの話では有りません。一般企業においても同じことです。
何だか上手く行かないな~と思ったら、まずはご自身の事を振り返ってみて下さい。
2023年9月24日日曜日
心理カウンセリングで症状悪化?!あり得るんです。
過去のご自分と向き合うことは非常に困難で辛いことですが、心理カウンセラーが適切な距離感を持って、クライエントに寄り添い支えます。
2023年9月22日金曜日
実は慢性疼痛との関連も…破局的思考とリハビリ
精神心理状態が、人間の「感覚」に大きく影響を及ぼすと言うのは、医学の世界では当たり前のことですが、少し詳しくお伝えできたら、と思います。
人間の感覚、特に皮膚などから感じる感覚は「触覚・温冷覚・痛覚」と言うものがあります。「触覚」というのは、皮膚に触れているか、どの程度の強さで触れているかなどを感じる感覚です。「温冷覚」というのは、熱い・冷たい、「痛覚」は痛いなどの感覚です。皮膚には、それらの感覚を感じ取るための器官『受容体』と言うものが存在していています。
圧覚:パチニ小体
痛覚:自由神経終末
温覚:ルフィーニ小体
冷覚:クラウゼ小体
これらの受容体が刺激されて、神経によって脊髄→視床を経由して大脳新皮質の第一体性感覚野に到達し、さらに高次な脳の領域に伝わります。そこでやっと、触覚なら「触った」痛覚なら「痛い」温覚なら「温かい」と認識します。これを「知覚」といい、その知覚を処理しどのように次へ繋げていくか、これを『感覚認知』と言います。
悲観主義:水道の蛇口が閉まらなくて水が漏れてる。業者よんで修理しないと…ついてないな~
破局的思考:水道の蛇口が閉まらなくて水が漏れてる。どんどん止まらなくなって家中水浸しになっちゃう!下の階の人に迷惑かけて管理人から部屋を追い出されてしまう!!
この様に考えてしまうのは、その人の「考え方の癖」です。この「考え方の癖」というのは、その人の長年培ってきた経験や生育歴などが大きな影響を及ぼすとともに、その時の精神心理状態からも影響を受けます。しかも破局的思考というのは「そんな考えは馬鹿げている」と何となく自分でも分かってはいるんだけど、それが止められない。そこが「病的」な部分でもあると言えます。
この様な破局的思考というのは、抑うつ感や不安障害の原因になっていることが多いと言うことは、容易に想像がつくと思います。同じ事象に対して、破局的思考をする人とそうでない人では、認知の仕方が違うため、それを「ストレス」として受け止めるかそうでないかの差が生まれてしまい、メンタルダウンするかどうかにも深く関わってきます。
一方で、痛み、特に慢性疼痛と破局的思考に関連性があるのは、臨床で患者様を診ていると何となく理解できるのですが、ハッキリと論文的な裏付けがあると言われだしたのは2000年に入ってからです。
痛みというものは誰にとっても不快なものですよね。だから、痛みが出るような動作・行動・行為というのは自然と避けるようにインプットされています。そして、持続的に痛みを感じてしまう「慢性疼痛」では、常に痛みを感じてしまうために、その人はどんどん、抑うつ的になったり悲観的になっていったりします。
そこで悪循環が生まれます。
痛みというのは、確かに身体の異常を知らせるアラートの役割を果たしていることは事実です。しかし、「見逃してはいけない痛み」と「それほど重要でない痛み」と言うものがあり、それは痛みの程度であったり痛みの種類(ズキズキ・ズンズン・チクチク・シクシクなどと表されます)であったり、そういうもので鑑別できます。
例えば、ストレッチ。ピーンと筋肉が伸ばされると痛いですよね。また、凝りを感じている部分を指で圧迫したりすると痛みを感じます。人によっては「痛気持ちい」と表現されますが、そのような「痛み」というのは「それほど重要でない痛み」です。
もともと破局的思考をするような人だと、そのような「それほど重要でない痛み」ですら「見逃してはいけない痛み」として認識してしまい、その痛みを常に意識し避けるようになるため、例えば筋力が落ちたり関節がより硬くなったりして、どんどん身体機能が落ちていきます。身体機能が落ちていくと、今まで出来ていたことができなくなり、悲観的になったり自己肯定感が下がったりして抑うつ感を生んでしまう。そしてどんどん痛みに敏感に反応するようになり、生活そのものが「痛み」中心に振り回されるようになる…
ここまで来ると「完成された悪循環」に陥り、その負のループからなかなか抜け出せなくなり、身体的にも精神心理的にも病んでしまいます。
何度も言いますが、これはもともとの「考え方の癖」であったり物事をどの様に捉えるのかという「認知のゆがみ」であったりするわけです。ですので、そこを修正していけば良いのですが、これがなかなか大変。
近年、うつ病などの治療に効果があると言われている「認知行動療法」と言うものがあります。これは、前述した「認知のゆがみ」を修正していき、目の前に起こった事象に対して、自分自身にストレスとならない受け止め方(認知)をする治療法です。治療なのですが僕なりに言うと「トレーニング」です。
とっさ的に起こる事象に対して「これは こうだから こういうふうに とらえて こう かんじれば よい」なんて、瞬時に判断なんか出来ませんよね(笑)それを瞬時に判断できるようになるためには、繰り返し繰り返し、何度も何度もトレーニングする必要があるんです。できればそれは自分自身の頭の中だけで処理するのではなく、同じ様な立場の仲間であったり心理カウンセラーであったり、自分以外の人からのフィードバックをもらうことで、より強固になっていきます。
「クララが立った!!ってクララは何の病気だったの?」でもお伝えしましたが、運動機能と精神心理状態とは、かなり密接な関わりを持っています。リハビリセラピストは、目の前に起こっている患者様の異常に対し、どうしても身体機能ばかりに目がいきがちです。もちろんその異常に敏感に感じ取る必要もありますが、何か違和感を覚えるようであれば、やはり患者様の精神心理状態にもきちんと向き合い、そして面倒くさがらずに正しく対処していくことを身に着けて頂きたいと思っています。
そのためには「完成された悪循環」「負のループ」に陥る前、できるだけ早期にその兆候を察知して対処する必要があるので、患者様とかかわる時に、「破局的思考になりやすい性格か」「過去のライフイベントに対してどの様に対処してきたか」「食欲や睡眠状態」「抑うつ的になりやすいか」などを把握しておくと、良いかも知れません。
2023年9月20日水曜日
忘れられない患者さん③後縦靭帯骨化症のおじいさん・その2
「忘れられない患者さん③後縦靭帯骨化症のおじいさん・その1」からの続きです。
前回の終わりに、「この方とはまた2回同じ病院で関わることになりますが」と締めくくったのですが、その前に、前回の冒頭で「制度上、透析通院の際、ドライバーは患者様の移動の介助をしてはいけない」に対して※裏ワザはあります、と書きました。それはどの様な意味かと言いますと、やはりドライバーは送迎車までの移動の介助はできません。しかし、そのお手伝いができるサービスがあります。それは「ヘルパー」です。実は、ケースによっては、透析送迎車の到着に合わせてヘルパーさんが利用者様のお宅にお伺いし、送迎車とご自宅(自室)の移動を介助する、と言う利用の仕方も可能です。
さて、本題に戻ります。
前回から話題のAさん。様々な介護保険サービスを導入し、同じ賃貸マンションのお部屋に退院されましたが…約1年後、症状が悪化し、御本人の希望で後縦靭帯骨化症の手術を行うことになりました。ただし、手術を待っている期間の間、手術前の検査やリハビリのため、一時的に僕の勤務していた病院に2週間ほど入院し、その後、手術をする病院へ転院、さらにそこから2週間後にリハビリ目的で、再入院となりました。
手術後のリハビリによる入院の時、当初、僕の担当ではなく後輩が担当していたのですが、諸々の理由により、途中から僕が担当となり、また、初回の入院時と同じ作業療法士とペアを組むことになりました。
手術後ということもあり、ひげは綺麗サッパリと剃られており「仙人」ではなくなると同時に、前回と同じ病院に入院したということもあり、ある程度、勝手が分かっていると言うか、職員にも顔見知りが増え、前回よりも穏やかでかつクセが二つくらい取れていた感じでした(笑)。
手術をしたものの、やはり、後縦靭帯骨化症によって神経が圧迫していた時間が長かった影響もあり、ご本人曰く「やってもあんまり変わらんかった」と。しかしこれはよくある話で、神経というのは圧迫されている期間が長くなれば長くなるほど、回復するための時間は長くなり、場合によっては回復不可能となることもよくあります。それは、御本人も手術前のIC(インフォームドコンセント)で説明を受けており、それを承知で手術したわけですから、まあ、あまり強くは言われませんでした。
また、僕が担当を引き継いだ時には、T字杖をついてほぼほぼ介助なしでも歩ける状態で、時々、つまづいて転倒しそうになるのを介助する程度でした。
2023年9月19日火曜日
忘れられない患者さん③後縦靭帯骨化症のおじいさん・その1
僕が理学療法士として働く中で、忘れられない患者さんシリーズの第3弾。
後縦靭帯骨化症(OPLL)とは…
「麻痺」って簡単に言うけれど、大きく分けて「運動麻痺」と「感覚麻痺」があって、「運動麻痺」は筋肉を動かすための命令を伝える神経がダメになって起こる麻痺。だから、脳で「筋肉を動かせ!!」と命令しても、それを伝える神経がダメになっているわけだから、筋肉は動いてくれません。一方「感覚麻痺」は主に皮膚で感じる「痛み・熱さ冷たさ・触っている」そんな刺激を脳に伝える神経がダメになっている。だから例えば、熱いお湯に手を突っ込んでも「熱い」と言う刺激が脳に伝わらないので、慌てて手を引っ込めることができない、とか。
Aさん(70代・男性)は元々一人暮らしで賃貸のマンションの1階に住んでいました。ベースに糖尿病があって、糖尿病性腎症のために維持透析をしていたんだけど、ある時道端で転んで救急搬送され「後縦靭帯骨化症による四肢麻痺」と診断されました。「四肢麻痺」というのは「手足の麻痺」と言うことです。
本来なら手術をしてもいいくらいの重症度だったのですが、御本人の強い希望でまだ手術をしたくないということと、リハビリで何とか一人暮らしに戻りたい、ということでその救急病院に2週間ほどしてから僕の勤めていた病院に転院になりました。
転院前に担当のMSW(医療ソーシャルワーカー・社会福祉士)から相談があって「とりあえず介護保険未申請だから申請して、身体の回復の状態を見極めてから退院って話になるんだけど、部屋はマンションの1階なんだけどね、実はマンション入り口に3~4段の段差があるの」と。Googleストリートビューで確認すると、たしかに段差がある。しかも手すりはない(Googleストリートビューはこんなところでも役に立ちます!!)。
この方のように維持透析をされている方は1日おきに透析通院が必要なんだけど、自宅(自室)と送迎車間は自力で移動してもらうしかないんです。送迎ドライバーはいるんだけど制度上、送迎ドライバーが患者様の歩く介助などをしちゃいけないことになっていて、この方もマンションのお部屋と送迎車の止まる路肩の移動は自力で移動しなきゃいけなくなる可能性もあるんです(裏技もありますがそれは後ほど説明します※)。
MSWと一緒に、FAXされてきた事前情報そしてストリートビューを見ながら「この方、自力で送迎車まで行けるようになりますかね?」と。おいおい無茶ぶりだな(笑)と思いながらも「いや~御本人の様子を見てみないとなんとも言えないですよ~」と無難な返事をして、とりあえず転院の受け入れOKを出しました。
さて、糖尿病がとても怖い病気だということは皆さんご存知だと思いますが、なぜ怖いのかと言うと、その合併症が怖いのです。「糖尿病の三大合併症」というのがあって、①糖尿病性腎症 ②糖尿病性網膜症 ③糖尿病性神経障害の3つです。
先程も述べたように、この方、元々の診断名は「後縦靭帯骨化症」でしたが、僕が見る限り下肢の症状はむしろ「糖尿病性神経障害」や「下肢動脈血栓症」による影響が大きかも…と思いながらリハビリを開始しました。「後縦靭帯骨化症」の麻痺か「糖尿病性神経障害」の麻痺か、もしそれぞれ単独のものであれば、理学療法での評価でも鑑別はできます。「深部腱反射」と言う腱の部分をハンマーで叩いてその反応を見る検査なのですが、予想通り、その検査ではどちらがどれだけ影響しているのか、と言うのは判断ができない状況でした。
2023年9月18日月曜日
クララが立った!!ってクララは何の病気だったの?最終回
2023年9月17日日曜日
クララが立った!!ってクララは何の病気だったの?その3
前々回から続いている「クララが立った!!ってクララは何の病気だったの?その2」の続編です。今回で最終回。
クララは「ビタミンD欠乏性くる病」が大元でそれを契機に「身体症状症」になった可能性があると、僕の妄想を爆走させたわけですが、僕自身も理学療法士時代、二名の「身体症状症」を担当させていただきました。
A君(20代・男性)は仕事の休憩時、中抜けして自宅に帰り、職場に戻る最中、路上でてんかん発作(と思われる)症状で失神し、救急車でとある大学病院に運ばれました。意識はすぐに回復して命に問題はないとの結論だったけれども、両足が全く動かすことができなくなり、様々な検査をしたのだけれども、結局原因は分からなかったのです。もちろん、様々な検査をしながらもリハビリによる訓練や練習を続けてはいたのですが、ほぼ、回復やその兆候はみられなく、結局、入院期間いっぱいいっぱいまでその大学病院で過ごし、僕の勤めていた病院に転院となりました。
リハビリは理学療法士と作業療法士で関わることになりました。
大学病院からの紹介状には、「〇〇の検査しました」「〇〇の検査しました」ととにかく、様々な観点から検査したけど結局は「原因不明です」とのことでした。一応、診断名は「てんかん発作」と言う曖昧な診断名がついていたけど…
いや~かなりまいりましたね。
前回のブログ「クララが立った!!ってクララは何の病気だったの?その2」でも書きましたが、僕らリハビリセラピストは「立てない原因」「歩けない原因」を見つけてそれにアプローチするわけですが、そもそも何の病気か分からないので、本当に頭が痛かった。
一般的に、身体の一部分が思うように動かない病気、と言うのは大きく「神経が原因の病気」と「筋肉が原因の病気」に分けられます。
神経が原因の病気の代表的なものとしては「脳梗塞」「パーキンソン病」「脊髄損傷」「(他の病気が原因による)ニューロパチー」などがあります。
筋肉が原因の病気の代表的なものとしては「筋ジストロフィー症」「(アルコール依存症による)アルコール性ミオパチー」「重症筋無力症」「筋萎縮性側索硬化症」などがあります。
ただ、大学病院でそれら全ての病気を鑑別するための検査はしっかりされており、結局どれも原因ではない、と除外されたわけです。
実は彼のリハビリを開始して2~3週間くらい経った頃から、僕は違和感を覚えていました。ハッキリ言ってしまえば彼は「演技的」なのです。
20代という若さで両足が動かなくなってこれから生活がどうなっていくか分からないと言う状況で、かつ大学病院で3ヶ月過ごしてきただけで、極端に「切迫感」「悲壮感」がないんです。
理学療法では、四苦八苦しあれやこれやと手をつくしとにかく脚に少しでも力が入るように様々なトレーニングを続けましたが、2ヶ月経ってもほぼほぼ変化は見られませんでした。当時、彼が入院していた病棟は入院期間が3ヶ月となっていたので、いよいよ、本当にどうするか、と言うところまで来てしまったのです。
これ以上は(身体的な回復や日常動作の獲得は)無理だよね、と。どうやって母親や本人に伝えていくか、と言うことに問題はうつっていきました。
もっと早く、精神科への転院をすすめるべきだったのかも。
2023年9月15日金曜日
クララが立った!!ってクララは何の病気なの?その2
前回のblog「クララが立った!!ってクララは何の病気なの?その1」からの続き…
前回は、「アルプスの少女ハイジ」のクララは「ビタミンD欠乏性くる病」の可能性が高い、と言うお話を、スイスの時代背景と共にお伝えしました。
クララは3歳頃から歩けなくなりハイジと出会ったのは12歳の頃だそーです。ってことは約10年弱、歩いていなかったことになりますね。そしてクララがアルプスに過ごすようになって3年の月日が経ち、あの「クララが立った!!」になるわけです。
19世紀のお話なので、もちろん医療も現在のように十分でなかったでしょう。もちろん医学的リハビリテーションなどの概念もなく、それらを提供する人もいなかったと推察されます。10年間、車椅子生活を送っていたクララ。その脚はどうなっていたでしょうか。特別な何かをしていない限り、関節は拘縮と言って固くなり筋肉はやせ細り、骨はくる病の影響と脚に体重をかけない期間が長くなっていたため、なおさら弱く脆くなっていたと思います。人間の骨というのは、適度に力が加わることでその部分の強度が増す事が知られていて、脚の様に長い骨と言うのは、長軸方向に重力が加わることでドンドン、強度が増します。
何度も繰り返しますが、10年間歩くこともせず医学的リハビリテーションも受けずいた人間の脚と言うのは、骨の弱さや筋肉の萎縮はもちろん、一番の難題は関節拘縮(関節が固くなって動かなくなること)のはずなんです。関節が固くなると、自分で関節を曲げ伸ばししようにもできない、そして他人が動かそうとしても動かせない、そんな状態になるのが一般的なのです。
皆さんの中にも手足を骨折してギプスを数週間巻いた経験のある方は分かると思うのですが、ギプスという固定を外して関節を動かそうとしても力が入らないのはもちろん、怪我をする前より関節が動かせる範囲が狭くなっていることに気付くかと思います。
たった1~2ヶ月でもそんな状態になるのに、10年もほとんど動かさないとなると、不可逆的(もうもとには戻らないということ)な関節拘縮に出来上がってしまいます。
「アルプスの少女ハイジ」の物語では、クララがアルムおんじの元(ハイジの住むアルプス)に来た当初は、もちろん車椅子でした。しかしハイジは、クララが立てるように、歩けるように「手を貸しながら立つことを手伝った」ようです。それを3年間続けた結果、何故か「クララのバカ…」から始まり
「クララが立った!!」になったとのことです。
しかし、医学的リハビリテーションの観点から言わせていただくと、「立てないから立つ練習をするだけ」「歩けないから歩く練習をするだけ」では、その練習はおおよそ失敗に終わります。どんなに励ましや自身の努力があったとしても、です。
大事なのは「何故立てないのか」「何故歩けないのか」の評価(分析)が必要で、その分析の結果「〇〇と言う関節が固くて動かないから」とか「〇〇と言う筋肉が弱くなっているから」とか「神経の伝わりが悪いから」とか原因を探りそれに対して直接アプローチすることで、結果として「立てるようになる」「歩けるようになる」のです。
ここで僕なりの見解を加えます。
もともとクララは「ビタミンD欠乏性くる病」であった可能性は高いと思います。しかし実は、立って歩けないほどの病状ではなかった。彼女本人が意識していないところで「筋肉は働き関節は動かせていた」可能性が高いと思うのです。以前は「ヒステリー」とか「心身症」などと呼ばれていた精神疾患で、現在は「身体化障害」や「身体症状症」と言われる疾患があります。僕は、クララがその精神疾患だったのでは、と思っています。
よく「精神状態が身体症状として現れる“身体化”」と呼ばれています。
病状や症状を大袈裟に表現したり、時には病状を捏造したりすることがあるけれど、本人にその自覚はなくて、本人が嘘をついていると言う自覚のある詐病(仮病のこと)とは区別されます。その点が非常に厄介で、本人の訴えを軽視したり無視したりすることで、自殺をほのめかしたり実際に自殺企図をしたり、最も典型なのは病院や主治医を変えたりして、生活の全てをその身体症状に支配されてしまうことです。
クララは幼い頃に母親を亡くしています。本来ならば母親に甘えたい盛の時に母を亡くており、父親のゼーゼマンは献身的にクララの世話をする事になるのですが、父親に母親の代りはできなかった…幼い頃というのは甘えることで愛情の確認作業をすることがあります。甘えに対して厳しくしつけられることが、成長するにつて、必ずしもよい影響を与えているとは限りません。
クララはもっと母親に甘えたかった。しかしもう母親はおらず父親に甘える対象を向けるわけですが、そこでやや歪んだ甘え方になってしまった。
つまり、クララは知らず知らずのうちに、抑圧している母親への甘えを身体化し「身体症状症」になったわけです。
身体症状症の場合、医療従事者の前では多様な症状を訴え、また実際に動けなかったりするわけですが、そうでない時というのは動かせていたりすることも多いのです。しかも本人はそれをハッキリと自覚しておらず、動かせていた事を指摘すると強く拒否反応を示すこともあります。
「クララが立った!!」
平たく言えば「健康な精神・心理状態」になれたことが、「クララが立った!!」
実は今回、このブログ記事を書くことにしたのは、ちょうど5年前の夏、前職で「身体症状症」の方を担当した経験があって、いつもこの時期になるとその方のことを思い出すのです。
ハッキリと「身体症状症」と診断された方と、おそらくそうであろうと言う方を、半年の期間をおいてお二人、担当させていただくことがあった、どちらも若い男性で。いつも「彼らは元気にやっているのかな」「今はどんな生活をしているのかな」と思いを巡らす事が、この季節になるとあるんです。
次回は、そのお二人の事について、少し書いていきたいと思います。
2023年9月13日水曜日
クララが立った!!ってクララは何の病気なの?その1
実は、原作にもその点については書かれていないのです。そこで、色々な人が色々な見解を述べていて、時代背景とともに具体的な病名が浮かび上がってきました。
2023年9月11日月曜日
㊗️公式サイトオープン・サービス提供開始~この1年半を振り返って~
2023年9月11日(月)公式サイトオープンしました!!
「いよいよ開業します!!」でお伝えしました通り、9月4日に開業、9月7日に開業届を提出し、無事に本日を迎えることができました。
月並みな言葉ではございますが、これもひとえに『僕』と言う人を支えて下さった方々あっての事と、感謝の気持ちで一杯です😭
思い起こせば2021年冬、前職のボーナスを手にした時「今しかない!」「今がその時や!!」と思い、清水の舞台を飛び降りる気持ち(笑)で、一般社団法人 日本産業カウンセラー協会の『産業カウンセラー養成講座』を受講するために、受講費を振り込んだことから始まりました。
年が明けて2022年1月10日(この日は忘れもなしない)、僕はオンラインコースの開講式で「ZOOMを使った研修」と言うものに始めて参加しました。
オンラインコースでは、体験学習(カウンセリングの練習)はZOOMを主に使い、スクーリング的に数日間、対面での研修もあり、普段の自己学習はオンデマンドの講義を視聴し、単元ごとに小テストを受けたりレポートを書いたりと、10ヶ月コースで受講していた僕でも、大変でした。大変だけど、楽しかった😃
仕事をしながら勉強するという経験は、これで3度目。
1度目は、理学療法士免許を取得してから福祉関係の夜間大学に通いながら昼間はクリニックで理学療法士として働く、と言う経験があって、その頃は20代前半やったし、若かったのもあって、なんだか勢いで社会福祉士の資格も取って。
2度めは、30歳前で大学院に入学し、修士課程では講義もあったから、昼間働きながら講義を受けて。プラス自分自身の研究もあったりして。僕は動物実験をしていて、実験を開始すると3週間は毎日、動物に操作を加えないと行けなかったから、遠出の旅行とか出来なくて。でも、修士号を取得できた時は嬉しかったな~
そのまま博士課程に進学したけど、実験で思うような結果が出ず、結局満期退学になったけど…
しばらく、そういう「二足のわらじを履く」的な生活をしていなかったけど、産業カウンセラーの勉強も本当に楽しかった。
実はコースが終了する2022年11月までの10ヶ月と言うのは、僕にとってみたら人生の転換期で。というのも、もともともっていた双極性障害の症状が悪化し、休職と復職を繰り返してて。今だから言えるけど、じつは希死念慮とかもあって、ギリギリのところで生きてた。そんな時に勉強なんて…って、ね。や、受講申込した時に、まさかこんな1年を過ごすことになるなんて分かんなかったし💦
カウンセリングの体験学習は、最低◯コマ受けないと受験資格がありません、みたいな規定があったんだけど、やっぱり調子悪くて3回程連続で休んでしまって。カウンセリングの体験学習は、5~6人のグループに別れて一人指導者がついて、一人がカウンセラー役、もうひとりがクライエント役、他は観察者という役割で、クライエントは話せる範囲で自分自身の本当の悩みをカウンセラー役に話をして、対話をするというセッションを体験して。その後指導者や観察者を交えて、カウンセラー役の人へ色んな助言をしていく、と言う形やった。
ちょうど僕が3回ほど休んだ7~8月の時期、僕は本当にメンタルダウンの真っ只中で、辛かった。で、なんとか復帰した最初の体験学習の時、同じグループの人や指導して下さった先生皆が泣いて僕の復帰を喜んでくれて…(あかん、また泣けてきた)。指導して下さった先生の言葉が、今でも覚えていて。「時々、コースの途中でいなくなる人がいるんです…脱落していく人が…そういう時、私達は本当にツラい(泣)。でも勝水さんは戻ってきてくれた。本当に良かった…本当にありがとう(泣)」と言われて、学ぶ仲間がいてくれた事に、本当に感謝しました。その日の体験学習は、泣きっぱなし、しかもボロ泣きで(笑)
その後、スクーリングで同じグループだった人にお会いしたときには、皆さんに「大丈夫?」と声をかけていただき、本当に嬉しい思いがありました。
僕がメンタルダウンしたのは、もちろん持病である「双極性障害の悪化」というものがあるけれど、それにはきっかけがあったわけで。詳しくは書かないけど、職場での色んな出来事が、僕にとってツラい・苦しいことばかりで。でも、はっきり言うと、職場は助けてくれなかった。もちろん色んな配慮はしてくれたけど、僕が完全に前職に復帰できるほどのサポートは受けられなかった。
前職の職場は医療法人で法人内にいくつか施設をもってはいたんだけど、例えば「休職者の復職判定」とか「復職プログラム」とかはもちろん、そういうことを気軽に相談できる部署もなく、結局、それぞれの施設のそれぞれの部署のそれぞれの上長が、場当たり的に個別に判断するっていう、まあ、言ってしまえば、その当たりは適当な職場だった。
僕はそれが納得がいかなくて、「自分が産業カウンセラーを取ろう、そして僕がこの法人の職員のための部署を作ろう」とは思ったんだけど…辞めた(笑)
だって、2022年を休職と復職を繰り返した“僕”と言う事例があるにも関わらず、多少の対応策は改めてつくられたものの、法人単位で見たらそれほど大きな動きではなかったと僕は思っている。。産業カウンセラー養成講座を受ける前に、前職の病院の事務長にも直談判しにいったこともあったけど、最初はなんだか“相談によるよ~”的な雰囲気だったけど、結局は「今検討中だけど」とか「なかなか難しい問題があって」とか、なんだかノラリクラリと話を逸らされた。そんな印象だった。
悪い言い方をすれば「別に辞めてもらってもまた補充するだけだし」みたいな。
やめよう。愚痴になってきた。
だったら、オンラインカウンセリングと言う手段で、僕が個人事業主となって提供すればいいやないか、と思うようになった。しかも2023年の2月に休職しとる最中に(笑)。どんなシステムを使って、どんな方法でやれば良いのかはイメージできていたし、それを形にするのは、それ程難しいわけでもなく、ちょっとしたネットの知識があればできることだった。
ただ、いかんせん、販路(集客方法)がない。それが一番の懸念材料やった。
だから、一生懸命Xでも告知させてもらったり、古い友人・知人に声をかけたりしてプレ・オープンには数名、利用して下る人がいて。本当に嬉しかった。多分この先、この数名の方の経験というのは、忘れられないものになったと思う。
この数名のクライエントのお悩みは多岐にわたっていて、この方々と関わらせてもらうことで、まだ勉強し直して。
なんだろ…僕が関わらせてもらうことでクライエントが変化していく。しかも良い方向に変化していく、とか、クライエントに気づきがある、とか、それを肌身で感じるたびに「ああ!やっぱり僕、この仕事したい!!この仕事で頑張りたい!!」って思いが強くなっていき、50歳手前にして今後の生き方というか、仕事との向き合い方を変えることになって。でもそれは自分が望んだ変化でもあったわけで。
Xのfollowerさんには本当にたくさん励まされ、協力していただきました。もちろんリアルの友達、古い知人にも助けてもらいました。プレ・オープン前に、大切なfollowerさんが一人、天に召されてしまいとてもとても悲しい思いもしましたが、今ここにたどり着くことができました。
NAOく~ん🙋🏻♂️
僕は頑張っているから、安心してね~🤗
僕は本当に人に恵まれて生きている、そして生かされているんだと、これほどまでに思った1年はありません。きっとこれからもそうなのでしょう。
もう、感謝しかありません。
ありがとう以上の感謝の気持ちを皆さんにお伝えしたいと思います。
そしてこれからが本番です。
この「勇者の部屋」を末永くよろしくお願いいたします🙇♂️🙇♂️🙇♂️
2023年9月10日日曜日
忘れられない患者さん②骨メタによる対麻痺のおばあさん
私が理学療法士として働く中で忘れられない患者様の第2弾。
まずはタイトルにある『骨メタ』とは何かというと、内臓にできたがん細胞が血流に乗って骨に転移することで、日本語で言うところの『転移性骨腫瘍』のことだ。今日、お話する方はもともと大腸がんがあり、それが腰椎(背骨のうち腰骨に近い5つの骨)に転移しその骨が潰れるように骨折し、骨折した骨が前後に突出してしまったことで脊髄(背骨の中を通っている神経の束)を圧迫し、腰から下が麻痺しだ状態になった方だ。
当時の私の職場は、とある地方都市の市民病院。市民病院だが200床にも満たないベッド数で病棟も4つしかなく、当時の地方公共病院にありがちな「赤字病院」だった。位置づけとしては第二次救急病院で、重症で専門的な治療が必要な患者様は直接入院されることはなかったが、地域の住民にとってはとても大切な病院でもあった。
私が理学療法士として働きだし8年目頃だったと思う。
そのおばあさんは、急に足が動かなくなり救急車にてその病院に運ばれ、精密検査の結果、『骨メタによる対麻痺』との診断で、入院翌日からリハビリのオーダーが整形外科の主治医から処方された。
初めましてのご挨拶にその方のベットへお伺いすると、やや難聴があるようで、少し大き目の声で話し始めると笑顔で「よろしくお願いします」と。そして、入院までの経緯をお聞きし、お体がどの程度動かせるのか、ベッドの上で評価を始めた。
入院時に、腰椎の骨折がこれ以上進まないように、また動いた時に痛みが出ないように、簡易型の体幹コルセットを装着してもらっていたので、それを装着したままでいくつかの動きをしていただいた。
膝を立ててお尻を上げることはなんとか可能、ベッド柵をもって寝返りも可能。仰向けで片足ずつ持ち上げてもらうも、かなり弱々しい。それに腰へ痛みが響く。起き上がりは無理。当時のその病院では、電動ベッドの台数に限りがあり、その方のベッドは手動で上がり下がりを調整するのだが、背中部分を持ち上げるためのハンドルをゆっくりと回して背中を持ち上げていけば、なんとか起き上がりは可能だった。ただ、どれも痛みが伴うようで、時折、顔をしかめながらそれでも我慢して、私のお願いを聞いていただきながらすすめていった。
とりあえず、初日はそれで終ることにし、また明日来ますと挨拶すると「よろしくね」とクシャッとした笑顔でおっしゃられた。
実はこの方、転移性骨腫瘍の診断名は、御本人には伝えておらず、余命2~3ヶ月と私は主治医から聞いていた。ただ、ご家族の希望で、ご自宅で看取りをしたいとのこと。だからリハビリで訓練をして、できればポータブルトイレに一人で乗り降りできる程度までに回復できれば、とのご家族の希望があった。
正直、私は困っていた。
骨メタによる下半身麻痺ということは、ガンが骨に転移したことによる骨の痛みに加え、脊髄を圧迫することによる神経の痛みが重なることで、痛みのコントロールがとてもとても難しいのだ。それは薬を調整してもなかなかうまく行かないことが多く、結局はモルヒネなどの強い鎮痛薬を使うしかない。しかしモルヒネを使うと、覚醒状態が悪くなり、痛みはとれるかもしれないが動けなくなる。寝たきりになってしまう。そうなればご家族の負担が増え、結局、ご自宅での看取りと言うご希望を叶えることは難しくなる。
しかも余命はそれほど長くない。
MRIなどの画像から見ても、正直、劇的な改善が見込めるとも思えないし、かつ、年齢(70代前半)もあり、私は本当に頭を抱えた。
理学療法としてできることは限られていて、固くなった関節をスムーズに動かせるようにすることや弱った筋力を回復させること、痛みを避けるような動作の仕方を獲得するための練習をすることなどしかなく、とにかく私は、翌日からそれらを開始した。ちなみに骨メタのような痛みに対してマッサージなどの効果はなく、骨折もしているためその周辺を押したりすることは禁忌と言ってやってはいけないことだ。
運動や練習の合間にはもちろん休憩をいれるのだが、この方の年齢や痛みの程度などを考慮すると、必然的に長めに休憩を入れるのだが、その休憩の間、その方はいつも同じ話しをされていた。
「先生、今度、私の家に遊びに来てよ。家の前に畑があってね、その畑に二本、梅の木が植えてあるの。いつもとってもきれいに咲くのよ」
「私の家の近くに有名な梅林公園があるの。〇〇池ってね。時々、観光客が迷い込んできて、その梅林公園までの道を私に尋ねるの。一応、行き方を説明するんだけど最後に私、“あそこの梅もきれいだけどうちの梅も見て行って”って言うの」
そんな話を、ほぼ毎日されていて、私もだんだんその方のお家に遊びに行きたくなった。たしかそれは11月ごろだったと思う。
梅が咲き誇るのはだいたい2月。
それまで、この方は生きていらっしゃるのだろうか。
いやいや、その前に何とかして、この方が一人でポータブルトイレに移乗できるようになるようなリハビリのメニューをしなければならない。なんとかご自宅で最後を…
当時、その病院の大部屋は6人部屋で、同室にその方以外に4人ほど、入院患者さんがいらっしゃった。ある時、僕がそのお部屋を出ようとした時に、同室の入院患者さんのお一人から呼び止められて「あのおばあさん、声がデカくていっつもおんなじ話しして、先生もよー聞いてられるね!!」と冗談交じりにおっしゃられた。
私は一瞬、頭に血が上りそうになった。
このおばあさん、もうすぐ死んじゃうんだよ。
だけど頑張ってリハビリして、痛いの我慢して、でも毎日毎日、笑顔で僕に話をしてくれるんだよ。
全然、苦にならない。なるわけがない。
むしろ喜んで聞いているんだよ。僕は。
そんな言葉が出かかったけど、グッとこらえて。
「全然平気!楽しいよ!」と言ってその病室を後にした。
その方の身体能力は一向に上がらず、当初の目標も達成できないまま、3週間ほど過ぎた日の朝、そのおばあさんの入院されていた病棟の看護助手さんがわざわざ私のところへきてくれて「あの方、今朝方亡くなられたよ」と、教えてくれた。
私は初めて職場で泣いた。
自分の無力さに腹がたった。
こんなに早く逝ってしまうなんて、神様を呪った。約束が違うじゃん。
ご家族の希望も叶えられる事もできなかった。
後から後から、悔しさと情けなさと不条理さに、涙が止まらなかった。
それまでの私の理学療法士人生の中で、もちろん自分の無力さを感じることは何度かあったが、この体験はかなり僕に大きな衝撃を与えた。
良くも悪くも、「理学療法」と言う医学的リハビリテーションの限界を思い知らされた。
もう20年近く前の話になるが、こんなにも鮮明に覚えている自分にもびっくりするが、それほどこの方との過ごした3週間は忘れられないものになった。
私は、その方が亡くなられた翌年の2月。その方が住んていたご自宅近くの、有名なその梅林公園へ足を運んだ。その梅林公園のことは、前々から知ってはいたのだが、一度も足を運んだことがなく、一度、見ておきたかった。
確かに、立派な梅林公園だった。
2023年9月8日金曜日
僕が何故、個人事業主として開業する様々な知識を知っていたかと言いますと、
と言いますか、例えばネットを使ったシステムであったり、手順であったり、集客に関する考え方であったりって言うのは、大学で習ったり専門学校に行ったりしていたわけではありません。
ベースは、過去にNGO活動をしていた経験があり、それがとても活かされています。
それは、HIV陽性者のための居場所づくりやPGM(ピア・グループ・ミーティング)の場を作ると言う、一つの組織づくりのお手伝いをした経験があるからです。
「特定非営利活動法人 日本HIV陽性者ネットワーク・ジャンププラス」が主催する研修会に参加したり、「API-Net」が主催するNGO向けの研修会に参加したりと、色々な場にでかけ知識を増やすとともに、当時の仲間と一緒に試行錯誤しながら「HIV陽性者支援団体」を運営していった経験があります。
NGOを運営していくにあたり、色々なものが必要でした。
例えば事務局。
例えば専用電話回線。
例えばPGMができる会場。
例えば公式サイト。
例えばフライヤー・チラシ。
例えば人脈。
その殆どに関わってくるのが「資金」。
冗談抜きで「お金さえアレば…」みたいなところがあって、資金調達って最大の課題でした。そこで活用したのが各種「助成金制度」です。公的なものもあれば医療法人や社会福祉法人、または基金などが公募をしているので、それに応募をするのです。
いろいろ書類書きをした記憶があります。どうやったら説得力のある文書が書けるのか、どうやったら助成金の上限いっぱいいっぱいまで助成してもらえるのか、文章を書いては消し書いては消しを繰り返しやってました(笑)。
おそらく、その頃から「文章を書く」事が好きなんだと思います。
お金が調達できたら、今度はそれを適切に使わなければならない。なぜなら助成金をもらうと、必ず報告書が必要で、かつその証明をしなければならなかったから。
PGMをしたら、いついつ、何人参加して、どんな話題があって、どこの会場を使ってその会場費にいくらかかって。
アンケート調査もやりました。
アンケート調査もやりっぱなしではなく、キチンと報告書にまとめてそれをサイトにアップして、もちろん助成金をもらった事務局へ提出して。
当時僕は、副代表と言う立場だったんだけど、こういう裏方てきな仕事は結構好きだし得意だし、でも時々、代表にくっついていって色んなところへも出向いたりしたりして。出向いた先で「あなたからも何か言いなさい!」と代表から発破をかけられたりして(笑)。
代表、手のかかる副代表ですみませんでした🙇♂️
でも、楽しかったな~
なんだか「皆で何かを作り上げる」って言う感覚。高校生時代の「文化祭」的な感じにも似てたと思う。もちろん、ただ楽しむだけではなく「HIV陽性者支援」と言う大きな目的があったからね。余計に頑張れたのかも知れない。
当時の仲間には、迷惑かけちゃって本当に申し訳ないと思っているけど、とても良い経験をさせてもらったな~
そうそう、そういう活動をしていく中で、すごく身にしみて感じたのは「情報は、発信の仕方だけじゃなくて受け取る方の意識の問題にも大きく関与する」と言うことを学んだ。自分たちの活動が浸透していかないのは、自分たちのやり方・情報の発信の仕方が問題なんだって、僕は勝手に思っていたけど、ある研修会に参加した時に教わったのは、結局「そーゆー情報を欲しいと思っている人は自分で探して自分で見つけてそこにアプローチする。そういう人達に的確に情報が届くように自分たちが情報発信しなければならない」と言うことを、本当に肌身で感じた記憶があるな~。
かっこよく言えば「マーケティング」ってヤツね。
ただ、闇雲にやっているだけでは燃え尽きちゃう。
それに、目標を立てて活動すること。中期・長期的にね。長期的な目標に到達したら今度は、それをどうやって継続していくか、と言う視点と継続していくためにも変化していく必要性があるってこと。
組織やこういう活動に対する僕の持論があって「トップに立つ人は定期的に交代すべき」ということ。運営などに携わる人も、その時代その時代にあった方法や考え方を取り入れるために、組織が世代交代をしながら循環しなきゃいけないっていう観点が必要だってこと。ボランティア活動とかNGO活動にありがちなのが、「私が代表やります!!」って言う人が「私もう辞めます!!」と言った途端に、規模が縮小されたり消滅したり…それってとても悲しいこと。せっかくそこまで継続してやってきたことや、世間に評価されるべきことができなくなると言うのは、とてももったいない。
だから、後継者の育成が大事で、そのために「ワンマン営業」にならないよう、かつ、仲間を増やすための活動というのも必要だと思っています。それにその組織やNGO活動の内容が暴走したり独りよがりにならないためにも。
ちょっと話がそれました。
まあ、そいういう過去があって、今、自分が個人事業主としてやり始めるにあたって、その方法論は知っていた、と言うのがあります。まあ、専門家から言わせれば素人考えだなって思われるかも知れないけど。
2023年9月7日木曜日
いよいよ開業します!!
本日、2023年9月7日(木)は「大安、天恩日、母倉日」ということで、慶事ごとによいとされる吉日が勢ぞろいした日!!
そして開業日、2023年9月4日(月)は「友引、天恩日、母倉日」ということで、「天の恩恵を受けることができ、人生の節目となる行動が吉を呼ぶ」と言うなんとも縁起の良い日!!
そして本日、晴れて税務署に開業届を出してきます。
正直、この紙切れ一枚で開業できるなんて…と思いますが、ここに至るまでに様々な葛藤や思い、経験をしてきました。
もちろん、これからがスタートです。
始めることはもしかしたら簡単なことなのかも知れない。
むしろ、継続していくことの方が困難が付きまという。
そう思っています。
頑張ります…頑張ります!!
僕が人生をかけると誓ったこのお仕事。
全力で取り組んでいきます!!
2023年9月6日水曜日
ばっかり食いのススメ
私が小学生の頃、給食の食べ方についての指導があり、その時には「三角食べをしましょう」と教わった。しかし私は、学校でも自宅でも「ばっかり食べ(ばっかり食い)」をしていた。
私が三角食べをするようになったのは、おそらく高校を卒業して、短大生になってからだと思う。
なぜ私がばっかり食べをしていたか。それなりに理由がある。
それは「それぞれの食材の味を楽しみたい」「他の味が混ざるのが嫌」と言う理由からだった。だから、ふりかけもあまり好きではなく、小中と学校給食だったが、高校生になり母が作るお弁当を持参するのだが、母はいつもふりかけをすでにふりかけた状態で、朝、お弁当を持たせていた。その時に母には言えなかったが、実は、それが嫌で嫌で仕方なかった(笑)
では、どうやって食べていたか。
ふりかけのかかっているご飯の上の方を層状に箸で切り分けながら、まずはふりかけのかかった層のご飯だけを食べてから、おかずへと箸を進めていたものだ。
「このおかずは白いご飯に合う」とか「このツマミはあのお酒に合う」とか言う、いわゆる「マリアージュ」的な美味しさを私は理解できなかった。今でも、口の中におつまみを含んだままアルコール類を飲み方(食べ方?)は出来ない。というか苦手だ。
調べてみたところ、「三角食べ」は1970年代頃から一部地域の学校で推奨さたようで、専門家によると「給食を残さず感触させたい学校側のニーズから出た指導法」だと分析する。また、文部科学省が2007年に発行した「食に関する指導の手引」には「主食とおかずは交互に食べる」との記載がある。
しかし、よく思い出してみて欲しい。
日本の懐石料理だってフレンチのコースだって、一品ずつ順番に出され「三角食べ」をしようにも出来ない食べ方だ。
ダイエットなどに詳しい方なら一度は耳にしたことがあるであろう「ベジファースト」と言う食べ方。これは言い換えれば「ばっかり食べのススメ」であることに間違いない。では「ベジファースト」とはどの様な食べ方で何に気をつけるべきか、またどの様な効果があるのか。
以下、Google Bard調べ
「ベジファーストの食べ方」
・食事の最初に、野菜から食べます。
・野菜は、いろいろな種類をバランスよく食べるようにしましょう。
・野菜をよく噛んで食べるようにしましょう。
・野菜を十分に食べた後に、主食や主菜を食べるようにしましょう。
「ベジファーストの効果とその理論」
野菜には食物繊維が豊富に含まれています。食物繊維は、糖の吸収を遅らせる働きがあります。そのため、野菜を先に食べることで、血糖値の急激な上昇を抑えることができます。具体的には、野菜に含まれる食物繊維は、胃腸内をゆっくりと移動するため、糖の消化や吸収のスピードを遅らせます。また、食物繊維は、水分を含むと膨らむ性質があるため、満腹感を得られやすく、食事全体の量を減らすことにつながります。さらに、野菜にはビタミンやミネラル、抗酸化物質などが豊富に含まれています。これらの栄養素は、健康維持や病気予防に役立ちます。
ベジファーストを実践することで、以下の効果が期待できます。
・血糖値の急激な上昇を抑える
・食事全体の量を減らす
・ダイエット効果
・健康維持や病気予防
しかし実は、このベジファーストにも欠点がある。野菜の中には「糖質」を含む物もあり、食べる野菜によっては逆効果になるここともあり、最近では「プロテインファースト」を推奨する場合もある。では「プロテインファースト」とはどの様な食べ方で何に気をつけるべきなのか。また、どのような理由でどのような効果があるのかを調べてみた。
以下、Google Bard調べ
「プロテインファーストの食べ方」
・食事の最初に、タンパク質から食べます。
・タンパク質は、肉、魚、卵、大豆製品などから摂取することができます。
・タンパク質は、20~30gを目安に摂取しましょう。
・タンパク質を十分に食べた後に、野菜や主食を食べるようにしましょう。
「プロテインファーストの効果とその理論」
タンパク質は、血糖値を下げるインクレチンというホルモンを分泌する働きがあります。そのため、タンパク質を先に食べることで、食後の血糖値の急激な上昇を抑えることができます。具体的には、タンパク質を摂取すると、腸からインクレチンが分泌されます。インクレチンは、胃の動きやインスリンの分泌を促進する働きがあります。そのため、タンパク質を先に食べることで、胃の動きがゆっくりになり、糖の吸収が遅くなります。また、インスリンの分泌が促進されることで、血糖値の上昇が抑えられます。さらに、タンパク質は、筋肉の維持や増強に欠かせない栄養素です。そのため、プロテインファーストを実践することで、筋肉量を増やし、代謝を高めることができます。
プロテインファーストを実践することで、以下の効果が期待できます。
・食後の血糖値の急激な上昇を抑える
・ダイエット効果
・筋肉量の増加
・代謝の向上
こちらも「ばっかり食い」の良い典型例である(笑)
近年では栄養学の観点から、日本人のタンパク質摂取量(特に高齢者)の低さを問題に上げることが多いため、食の細く1食の食事量は少ない場合は、「プロテインファースト」をすすめる場合が多い。また、食べるスピードが早い方も「プロテインファースト」が良いとされる。
まあ、どちらにも言えることであるが、糖質を最後に食べる事で、血糖値の急激な上昇を抑えることが一番の目的となる。血糖値の急激な上昇を抑えることで、糖尿病予防にもつながりかつダイエット効果も期待できる。
元々、ばっかり食いをしていた私にとってみれば、造作のないことであるが、「白いご飯と美味しいおかずを一緒に食べたい」と言う気持ちも、十分に理解できるし「マリアージュ」の美味しさも知っている。
私の母は、糖尿病だ。
長く「糖尿病予備群」として定期的に受診していた。母は毎日1時間の散歩、週に2回のスポーツセンター通い、合間に畑仕事をし、食事もベジファーストを実践していたが、とうとう先日より、血糖値を下げる薬を飲み始めた。
「この歳になって食べたい物を食べられないなんて本当に寂しいわ」と言っているが、毎食、かなり気を使った手料理を作っている。そして上記の様に身体を動かすことも欠かさない。立派だと思う。なので私は「たまには良いんだよ。食べたいものを食べたいだけ食べて。それが毎日ではダメだけど」とたしなめる。
ちなみに9月4日が誕生日で78歳になった。
一月に一度くらい帰省するのだが、母にとってはそれが良いきっかけのようで(私がきせいした事を言い訳にして?)、ここぞとばかり外食する。それが母にとっての「チートデイ」のようだ。
いや~私も見習わなければ。
2023年9月4日月曜日
ヒトは生まれたときから一人では生きられない…生理的早産
タイトルを見て「何、当たり前のことを言っているの?」と思われるかもしれない。しかしこれは、他の生物とは明らかに違う、ヒトであるからこその特徴でもあるのだ。
ヒトは生まれた時、一人では何も出来ない。
生まれたての乳児から子育てを経験している方なら、納得していただけると思うのだが、生まれてからしばらくの間、ヒトは泣くことでしか意思表現が出来ない。摂食や飲水(母乳を飲む)なども促されないとできず、目もほとんど見えず、耳はわずかに聞こえる程度、四つ這いはもとより立って歩くこともできない。
よく、四足動物などの出産シーンで、母体からこの世に生み出された小さな命は、出産直後から自ら立って歩こうとし、母の乳を飲みに行こうとする。
ここに面白いデータがある。
アドルフ・ポルトマンは、鳥類や哺乳類の生態を比較して整理することを行い、誕生時点から自立して行動できるかどうかという点や、寿命と妊娠期間を整理して比較した。ヒトの赤ちゃんは自立して行動できないうちに誕生しているという特徴があり、誕生するまでの期間(妊娠期間)が約10ヵ月程度なのは短く、ほかの哺乳類に比べて自立度が低いうちに生まれてくる特徴があると主張した。
これを「生理的早産」と名付けた。
なぜ、このような現象がおこっているのか。様々な仮説がある中で一般的に言われていることは、生物の進化の過程でヒトが獲得した二足歩行に関係しているという。
二足歩行になったため骨盤が小さくなり、母体内で成長しすぎると子宮口から出られなくなるため、特に頭部が発達する前に母体から「追い出される」というのだ。
先程から述べている「受け身の期間」、そばにいる人へ視線を送り「あなたを見ていますよ」とメッセージを出している。それを受け取った大人も視線を投げ返す。または微笑みかける。
しかし、このように大きく繁殖しているということは、地球上で最も強い生物とも言いかえられる。それは、知恵や知識、理性などを持ち、社会性を持って各々が協力しあって生きているからである。
最新のblog
実は、この記事を書くにあたって、ちょっとしたキッカケがあって。というのも 「アサーションスキル」「アサーティブ」 について、キチンと人に伝えるためにもう一度勉強しよう!と思い色々と調べていたところ、「受動的攻撃:パッシブ・アグレッション」と言う言葉にぶち当たりました。 「受動的...

-
2024年11月28日(木)~30日(土)にかけ、東京において開催された『 第38回日本エイズ学会 』の『POSITIVE TALK 2024』にて、HIV陽性者の当事者としてスピーチをしてきました。まずは、その発表原稿の全文を、こちらでご紹介させて頂きます。 なお、読みやすい...
-
ボクは最近、ひょんなことから、何人かのバイセクシャル男性の思いや苦悩を耳にする事があり、彼らの抱える問題とそのお気持ちに思いを馳せる機会がありました。 ボクは『ゲイ』で、かつ、今まで近しいところにバイセクシャル男性の『本音』を聞く機会がなく、とてもハッとさせられました。 一部の...
-
先日ボクは、 沖縄HIV臨床カンファレンス が主催する 『第15回沖縄HIV臨床カンファレンス第2部』 にオンラインで参加しました。その研修会では、看護師・ソーシャルワーカーの方から、ご自身が関わられたHIV陽性者のACP(Advance Care Planning:アドバンス・...